В настоящее время отмечается интенсивное развитие хирургии сердца и магистральных сосудов. Это новый, совершенно самостоятельный раздел хирургии, требующий специальных знаний и оборудования, создания крупных центров хирургии сердца. Основными методами исследования больного (кроме общепринятых) являются специальные методы, которые позволяют судить о гемодинамике в полостях сердца, функциональных показателях его, патологическом сбросе крови, ее химическом составе и т. д. К их числу относятся катетеризация сердца, ангио-, эхо-кардиография. Операции по устранению сложных врожденных пороков сердца производят на открытом сухом сердце с помощью аппаратов искусственного кровообращения (АИК).
Как указывалось выше, доступами к сердцу является продольная стерното-мия, либо боковая торакотомия слева или справа.
Ушивание раны сердца. Перикард вскрывают продольно, широким разрезом кпереди от диафрагмального нерва. После этого рану сердца закрывают указательным пальцем, останавливая кровотечение, и накладывают атравматиче-ской иглой шелковые или синтетические узловые или П-образные швы. Их затя-гивают до соприкосновения краев раны, избегая прорезывания мышцы. При этом можно использовать синтетические прокладки. Полость перикарда освобождают от сгустков крови. Перикард ушивают редкими швами. В случаях остановки сердца проводят прямой массаж, сжимая рукой желудочки сердца. Фибрилляцию желудочков сердца снимают разрядом дефибриллятора напряжением 2—3 кВ.
|
|
|
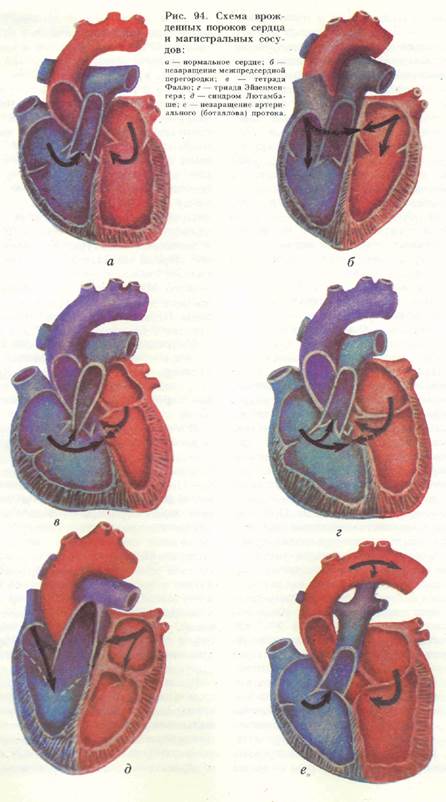
Закрытие незаращенного артериального (боталлова) протока. Артериальный проток (ductus arteriosus) соединяет легочный ствол с начальным отделом нисходящей части аорты. Длина его 2— 3 мм. Через 2—3 суток после рождения проток запустевает, а спустя 6 месяцев закрывается, превращаясь в lig. arte-riosum. В случае незаращения протока после рождения кровь из аорты во время
систолы поступает в легочный ствол, что приводит к смешиванию в нем артериальной и венозной крови и затруднению работы правого желудочка сердца (рис. 94, е).
Оперативный доступ — левосторонняя боковая торакотомия в III межреберье. Медиастинальную плевру разрезают продольно между диафраг-мальным и блуждающим нервами. Выделяют артериальный проток, расположение которого определяется четырьмя ориентирами: сверху — дугой аорты, внизу — легочным стволом, спереди —-диафрагм ал ьным нервом, сзади — блуждающим нервом. Под проток подводят 2 шелковые лигатуры и перевязывают его. Первой завязывают лигатуру у аортального конца протока, второй — у легочного. Между лигатурами проток прошивают и нить завязывают на обе стороны. Нередко прошивание протока производят с помощью аппарата УАП.
|
|
|
Митральная комиссуротомия. Показанием к операции является резкое сужение левого предсердно-желудочко-вого (митрального) отверстия вследствие перенесенного ревматического процесса.
Оперативный доступ — пе-реднебоковой разрез по IV межреберью слева. При малой податливости грудной стенки пересекают 3—4 реберные хрящи. Параллельно диафрагмальному нерву кзади от него (можно и кпереди) вскрывают перикард от левого предсердия до верхушки левого желудочка. На основание левого ушка накладывают специальный зажим, выше зажима —кисетный шов. Ножницами срезают верхушку левого ушка, полость его промывают изотоническим раствором натрия хлорида с гепарином. Сняв зажим с основания ушка, проводят указательный палец в левое предсердие. Во избежание кровотечения помощник обжимает палец хирурга, стягивая кисетный шов.
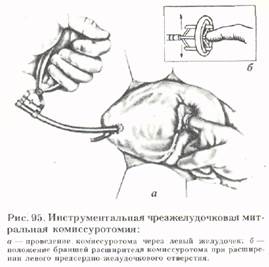
После ревизии левого предсердно-желудочкового отверстия пальцем разделяют переднюю и заднюю комиссуры. Если пальцевое разделение спаек невозможно, применяют инструментальную комиссу-ротомию (рис. 95). На верхушку сердца, образованную левым желудочком, в бес-
|
сосудистой зоне накладывают П-образ-ный шов, между стежками которого скальпелем прокалывают стенку желудочка. Через рану левого желудочка вводят двулопастный расширитель, а в его полость через ушко (так же, как и при пальцевой комиссуротомии) - указательный палец. Под контролем пальца раздвигают бранши расширителя и производят комиссуротомию. Расширитель удаляют, П-образный шов затягивают. Хирург извлекает палец из предсердия, ассистент затягивает кисетный шов на основании ушка предсердия. Срез ушка дополнительно ушивают узловыми швами.
Инструментальная комиссуротомия может быть выполнена различными ко-миссуротомами, введенными в полость левого предсердия через его ушко.
Устранение коарктации аорты. Коар-ктация аорты — врожденный порок, заключающийся в сужении аорты у перехода дуги ее в нисходящую часть. Сужение располагается, как правило, на 1— -2 см ниже места отхождения левой подключичной артерии.
Оперативный доступ — левосторонняя боковая торакотомия с резекцией IV ребра. После отведения легкого и рассечения медиастинальной плевры обнажают зону коарктации аорты с нре- и ностстенотическим расширениями. Суженный отдел аорты выделяют, а на прилегающие к сужению отделы аорты накладывают эластические жгуты. Пересекают lig. arteriosum. При наличии незаращенного артериального протока его пересекают, ушивают концы. На аорту выше и ниже места сужения накладывают зажимы и выключенный участок длиной 2—3 см иссекают. Если иссеченный отрезок не очень велик и аорта достаточно эластична, накладывают сосудистый анастомоз конец в конец. Если анастомоз наложить невозможно, применяют синтетические протезы.
Устранение клапанного стеноза легочного ствола. Заболевание заключается в резком сужении легочного ствола и сращении его клапанов. Порок может заключаться только в сужении легочного ствола, но может быть и компонентом
сложных пороков, сочетаясь с дефектами межжелудочковой (см. рис. 94, г] и межпред се рдной перегородок (см. рис. 94, 6", д) — тетрада (см. рис. 94, в) и лен-тада Фалло. Для коррекции изолированного стеноза легочного ствола были предложены паллиативные операции А. Блелока (1945), Поттса (1946), Е. И. Мешалкина, обеспечивающие поступление крови в малый круг кровообращения. Для этой цели А. Блелок накладывал анастомоз между левой подключичной артерией и легочным стволом, Поттс соединял нисходящую часть аорты с левой легочной артерией, Е. И. Ме-шалкин предложил анастомоз между верхней полой веной и легочной артерией.
|
|
|
В настоящее время проводят радикальные операции на сухом сердце с применением аппаратов искусственного кровообращения. При устранении изолированного стеноза легочного ствола производят продольную стернотомию и выключают сердце из кровообращения, подключая АИК. Продольно рассекают легочный ствол. Сросшиеся полулунные клапаны имеют вид конуса с отверстием посредине. Рассекают скальпелем комиссуры клапана. Стенку легочного ствола ушивают двухрядным П-образным швом.
При радикальном устранении тетрады Фалло необходимо решить две задачи: 1) устранить или значительно умень-
шить воронкообразный стеноз легочного ствола и 2) ликвидировать дефект межжелудочковой перегородки. При доступе к сердцу виден гипертрофированный правый желудочек и толстостенный участок стеноза. Вскрывают правый желудочек и иссекают фиброзно измененную мышечную ткань с внутренней поверхности выводного канала правого желудочка. Вслед за этим закрывают дефект в межжелудочковой перегородке заплатой из синтетического материала. При закрытии дефекта надо помнить о проводящей системе сердца, так как пред-сердно-желудочковый пучок и его правая ножка проходят обычно по заднему краю дефекта межжелудочковой перегородки. Наложение на лучок шва или повреждение его вызывает частичный или полный сердечный блок. При отсутствии возможности устранения стеноза легочного ствола можно прибегнуть к правожелудочково-легочному шунтированию.
Открытая митральная комиссурото-мия. Показанием к открытой митральной комиссуротомии является стеноз левого предсердно-желудочкового отверстия, осложненный тромбозом, кальцинозом клапана, рецидивом стеноза левого предсердно-желудочкового отверстия после закрытой комиссурото мин.
Оперативный доступ — про дольная стернотомия. Подключают аппарат искусственного кровообращения. Левое предсердие широко вскрывают, удаляя тромботические массы. Створки левого предсердно-желудочкового клапана разводят и рассекают сужения до фиброзного кольца. При тяжелых поражениях, когда комиссуротомия невозможна, клапан иссекают и заменяют протезом.
|
|
|
Изменения левого предсердно-желудочкового клапана, вызванные ревмокардитом, могут проявляться в виде его недостаточности из-за сморщивания сухожильных хорд и створок. В таких случаях вшивают искусственный клапан. Для этого производят иссечение створок клапана, сухожильных хорд и верхушек сосочковых мышц. В левое предсердно-желудочковое отверстие вши-
вают искусственный клапан при помощи узловых или непрерывных швов. Назначают антикоагулянтную терапию.
При приобретенных стенозах аортального отверстия, а также при недостаточности его клапана также производят круговое иссечение клапана с последующим вшиванием искусственного.
В настоящее время создан принци -пиалыю новый биопротез аортального клапана (Б. А. Константинов), отличающийся повышенной прочностью, анти-свертывающими свойствами и работающий на малом перепаде давлений.
Хирургическое лечение по поводу пороков правого предсердно-желудочкового клапана такое же, как и при других клапанных пороках. Больного подклю чают к аппарату искусственного кровообращения, производят иссечение всех трех створок клапана и вшивают на их место искусственный клапан.
Аортокоронарное шунтирование. П о -казанием к операции является ише-мическая болезнь сердца и сужение начальных отделов венечных артерий.
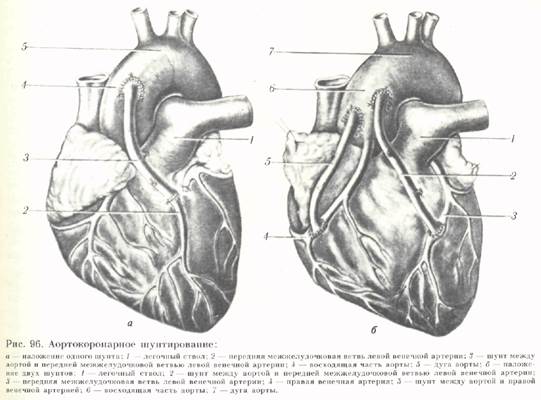
Оперативный доступ — срединная стернотомия. Подключают аппарат искусственного кровообращения. Обходное шунтирование выполняют с помощью отрезка (до 10 см) большой подкожной вены ноги. Дистальный отрезок вены вшивают в аорту, второй конец ее — в коронарный сосуд, минуя место окклюзии (рис. 96, а). Нередко проводят шунтирование двух или трех артерий, т. е. правой венечной артерии, передней межжелудочковой и огибающих ветвей левой венечной артерии (рис. 96, 6). В некоторых случаях накладывают шунт между внутренней грудной и одной из венечных артерий.
Пересадка сердца. Показанием является кардиосклероз после множественных инфарктов сердечной мышцы, тяжелый коронаросклероз в терминальной стадии заболевания. Сердце для пересадки можно брать у донора в состоянии клинической смерти при необратимых изменениях в головном мозге, о чем свидетельствуют отсутствие движения, дыхания, рефлексов, прямая линия на, энцефалограмме.
Сердце донора пересаживают на место
|
удаленного собственного (ортотопиче-ская пересадка). По методу Шаумвея, у реципиента оставляют предсердия с впадающими в них полыми и легочными венами. У донорского сердца отсекают верхушки предсердий с впадающими сосудами и сшивают стенки предсердий донора и реципиента. Накладывают анастомозы на аорте и легочном стволе.
В послеоперационном периоде обязательно правильное применение иммуно-депрессантов (азатиоприна, большие дозы стероидов, циклоспорина А, антилим-фоцитарного глобулина). Недостаточное применение иммунодепрессантов может вызвать отторжение пересаженного сердца, чрезмерное их применение, подавляя иммунитет, вызывает тяжелые септические осложнения.
В настоящее время интенсивно разрабатываются вопросы ортотопической имплантации искусственного сердца, представляющего собой насос, приводимый в движение пневматической системой. Уже проведено несколько таких операций.
Операции на пищевод*;
Операции на пищеводе относят к числу трудных вмешательств. Расположение пищевода в трех анатомических областях (шее, грудной клетке, брюшной полости) затрудняет оперативные доступы к нему. Отсутствие серозного покрова, сравнительно бедное кровоснабжение нередко ведут к несостоятельности швов пищевода, тем более что его стенка легко повреждается при различных вмешательствах. Пассаж пищи идет только в направлении желудка, поэтому любое оперативное вмешательство, которое приводит к забрасыванию кислого содержимого желудка в пищевод (рефлюкс), ведет к эзофагиту. Это тяжелое осложнение, нередко нивелирует удачно выполненные операции. Хирургические вмешательства на пищеводе должны проводиться с учетом всех указанных факторов.
Рассечение пищевода (эзофаготомия). Показание к операции — инородные тела в пищеводе, которые не могут
быть удалены через эзофагоскоп. Инородные тела застревают обычно во втором (аортальном — у места пересечения с дугой аорты} или третьем (при прохождении пищевода через диафрагму) физиологическом сужении. Первое сужение пищевода располагается в самом его начале, второе — на расстоянии 24— 26 см, третье — 38—40 см от края зубов.
Инородные тела грудной части пищевода удаляют из правостороннего задне-бокового доступа в V межреберье. При доступе к брюшной части пищевода проводят левостороннюю торакотомию в VI или VII межреберье. Через выделенную часть пищевода ощупывают инородное тело и вблизи его нижнего края рассекают пищевод в поперечном направлении. Слизистую оболочку слегка надсекают и тупо расширяют. Инородное тело извлекают. Отверстие в пищеводе зашивают двухрядным швом. Поперечный разрез пищевода и последующее наложение швов в поперечном направлении не вызывает стеноза. Затем ушивают медиа-стинальную плевру, дренируют грудную полость.
Операции при кардиоспазме (ахала-зии). Показания. Дисфагические расстройства, затруднение проходимости кардиалыюй части желудка, которое сопровождается расширением вышележащих отделов пищевода.
Оперативный доступ-— боковая левосторонняя торакотомия в VI— VII межреберье. Перед операцией отсасывают содержимое пищевода. По рассечении медиастинальнои плевры пищевод обходят пальцем и берут на резиновую держалку. В области пищеводного отверстия рассекают диафрагмальную плевру, разъединяют рыхлую соединительную ткань, вскрывают брюшную ш>-лость. Желудок мобилизуют для того, чтобы кардиальная часть его и частично дно могли перемещаться в грудную полость. Пищевод продольно рассекают до слизистой оболочки, которую тупо отслаивают. Рассечение мышечной оболочки производят на стенке пищевода на протяжении 8—10 см, на стенке желудка, ниже его кардиальной части, длиной 1,5-—2 см. Расширяют pars cardiaca. По Б. В. Петровскому, после Т-образ-
ного рассечения мышечного слоя пищевода и -кардиальной части желудка последнюю расширяют пальцем, вворачивая стенку желудка в просвет пищевода. В образовавшийся дефект мышечного слоя вшивают лоскут диафрагмы, который выкраивают из ее купола. Основание лоскута обращено к пищеводному отверстию диафрагмы. Последнее не рассекают во избежание рефлюкс-эзо-фагита. Ушивают медиастинальную плевру. В грудную полость вводят дренаж.
Операция при грудном дивертикуле пищевода. Показания. Наличие большого дивертикула пищевода, сопровождающееся осложнениями, связанными с задержкой в нем остатков пищи.
При локализации дивертикула на уровне бифуркации трахеи оперативный доступ производят в V межреберье. При наддиафрагмальном дивертикуле торакотомию производят через VII межреберье. После рассечения медиастинальнои плевры на уровне дивертикула его выделяют из окружающих тканей до шейки. На шейку дивертикула накладывают зажим и прошивают ее непрерывным матрацным швом. Дивертикул отсекают на расстоянии 0,5 см от пищевода. На мышечную оболочку пищевода накладывают узловые шелковые швы. Отверстие, образованное в слизистой оболочке, ушивают в продольном направлении рядом кет-гутовых швов. Поверх них накладывают одиночные швы на мышечную оболочку пищевода.
М едиастин альну ю плевру ушив ают узловыми швами. Грудную стенку зашивают наглухо, дренируя плевральную полость.
Операции при доброкачественных опухолях пищевода. Опухоль или кисту пищевода удаляют без вскрытия просвета пищевода. Оперативный доступ — право- или левосторонняя боковая торакотомия. Уровень торакотомии зависит от локализации опухоли. Рассекают медиастинальную плевру над опухолью и в этой области мобилизуют пищевод. Опухоль прошивают шелком в виде держалки. Потягивая за держалку, выделяют ножницами и тупфером опухоль, не повреждая слизистой обо-
дочки пищевода. Мышечную оболочку пищевода зашивают отдельными шелковыми швами. Закрывают медиастиналь-ную плевру и грудную стенку.
Операции при злокачественных опухолях пищевода. Рак пищевода чаще всего локализуется в области второго физиологического сужения. В этих случаях производится резекция среднего отдела грудной части пищевода из правосторонней торакотомии в V межреберье. При опухолях пищевода, находящихся ниже (более 30 см от края зубов}, производят резекцию нижнего отдела пищевода из левосторонней торакотомии, проводимой в VI межреберье.
Резекция среднего отдела грудной части пищевода. После рассечения плевры легкое оттягивают кпереди, v. azygos пересекают между лигатурами. Вскрывают медиастинальную плевру и подходят к пищеводу, выделяя его из клетчатки средостения. Под пищевод подводят резиновые держалки, мобилизуют его в пределах здоровых тканей и пересекают на 3—4 поперечных пальца выше опухоли. Для последующего интратора-калъного анастомоза накладывают на грудную стенку провизорные швы и проводят верхнюю срединную лапаротомию. Мобилизуют желудок, выделяя дно его, пересекая связочный аппарат и подготавливая его тем самым к перемещению в грудную полость через пищеводное отверстие диафрагмы. Затем вновь переходят на грудную стенку, раскрывая провизорно закрытый правосторонний разрез ее. Потягивая за пищевод, втягивают желудок в грудную полость. На уровне кардиальной части желудка пищевод отсекают и удаляют вместе с опухолью. Желудок (кардиальное отверстие) ушивают. Накладывают анастомоз между дном желудка и оставшейся верхней частью пищевода. Поверх эзофаго-гаетрального анастомоза сшивают медиастинальную плевру.
Резекция нижнего отдела грудной части пищевода. После рассечения плевры легкие выделяют и отводят кпереди. Вблизи от перикарда продольно рассекают медиастинальную плевру. Пищевод выделяют из клетчатки средостения, возможных сращений с перикардом и пра-
вой медиастинальной плеврой так, чтобы можно было наложить анастомоз на 3— 4 пальца выше опухоли в пределах здоровых тканей. Желудок удобнее подготавливать для соединения с оставшейся верхней частью пищевода из торакоаб-доминального разреза, а не верхнего срединного. Далее операцию проводят аналогично резекции среднего отдела грудной части пищевода.
Пластика пищевода тонкой кишкой по Ру — Герцену — Юдину. В качестве трансплантата для пластики пищевода используют тонкую или толстую кишку. В зависимости от расположения трансплантата в области грудной стенки различают антеторакальную, ретростер-нальную, ретрокостальную и заднеме-диастинальную пластику пищевода. В настоящее время, как правило, производят антеторакальную и ретростер-налыгую пластику.
Брюшную полость вскрывают верхнесрединным разрезом. Отыскивают две-надцатиперстно-тощий изгиб (Пехига duodenojejunalis) и рассекают брыжейку тонкой кишки, начиная этим мобилизацию тонкой кишки для трансплантата. Трансплантат лучше выкраивать в начальном отделе тонкой кишки — на протяжении 10—12 см от двенадцатиперст-но-тощего изгиба. Брыжейку рассекают по бессосудистым полям между II, III и IV гонкокишечными артериями и венами и перевязывают их как можно ближе к корню брыжейки. Артерии и вены перевязывают отдельно, сохраняя при этом сосудистые дуги первого и второго порядков.
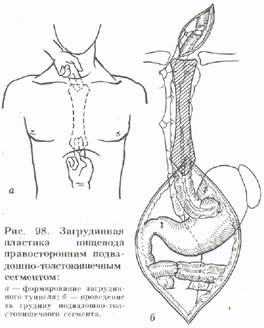
Отсечение брыжейки петли тонкой кишки продолжают до тех пор, пока не получится необходимой длины отрезок с ненарушенной сосудистой дугой. Между I и II тонкокишечными артериями пересекают тонкую кишку и образуют проксимальную культю трансплантата. Затем выделенную петлю тонкой кишки вновь пересекают вблизи V тонкокишечной артерии и подводят к передней стенке желудка, накладывая анастомоз по типу конец в бок. Образовывают подкожный туннель, отслаивая кожу впереди грудины (антеторакальная пластика). В верхнем конце туннеля делают разрез
|

|
кожи, проводят через него вниз корнцанг, захватывая проксимальную культю трансплантата (рис. 97). На шее формируют анастомоз культи тонкой кишки с шейной частью пищевода.
В некоторых случаях анастомоз трансплантата с желудком нецелесообразен
(тяжелое рубцовое сморщивание желудка после ожога кислотами или щелочами, большие спайки в верхнем этаже брюшной полости и пр.). Поэтому после формирования проксимальной культи трансплантата кишку вторично не пересекают, а восстанавливают непрерывность ее V-образным энтеро-энтероана-стомозом.
Для пластики пищевода можно использовать также левую половину толстой кишки, расположив ее
. Для искусственно создаваемого пищевода нередко берут также правую половину толстой кишки (рис. 98).
 2015-07-21
2015-07-21 2139
2139