Проблемы охраны репродуктивного здоровья населения, на фоне продолжающейся депопуляции, приобретают особую медико-социальную значимость. Основной целью органов и учреждений здравоохранения при оказании лечебно профилактической помощи женщинами и детям является сохранение и укрепление их здоровья и как следствие — снижение уровня материнской и младенческой смертности и инвалидности. Данные показатели имеют социально-политическое значение и определяют уровень развития общества и здравоохранения.
По данным Территориального органа Федеральной службы государственной статистики по городу Москве (таблиц А12 «Естественное движение населения») в многолетней динамике отмечается положительная динамика: снижение показателей младенческой и перинатальной смертности на фоне увеличения количества родов (таблица 2).
Таблица 2
Динамика отдельных показателей репродуктивного здоровья (по данным МОСГОРСТАТ)
| Показатель | ||||||
| Число родов* | 100 226 | 106 873 | 114 926 | 121 743 | 123 307 | 133 581 |
| Родилось живыми* | 100 955 | 107 781 | 116 081 | 122 962 | 124 662 | 134 881 |
| Родилось мертвыми* | ||||||
| Умерло в возрасте 0-6 дней* (168 часов) | ||||||
| Умело в возрасте до 1 года* | 1 056 | |||||
| Младенческая смертность, на 1000 р.ж.* | 6,9 | 6,3 | 6,7 | 6,1 | 6,2 | 8,1 |
| Перинатальная смертность, на 1000 р.ж.* | 8,3 | 7,5 | 6,4 | 5,9 | 5,5 | 10,2 |
| Умерло от осложнения беременности, родов и послеродового периода, человек** | ||||||
| Материнская смертность (на 100 000 родившихся живыми) | 16,8 | 15,8 | 14,6 | 18,7 | 16,0 | 14,2 |
* по таблице А12 «Естественное движение населения»
** по таблице С51 «Распределение умерших по полу и возрасту и причинам смерти за год»
Показатель материнской смертности по Москве в сравнении с 2001 годом снизился в 2,1 раза и составил 14,2 на 100 000 родившихся живыми (рис. 29). Необходимо отметить, что в 11 случаях погибшие женщины были иногородними.
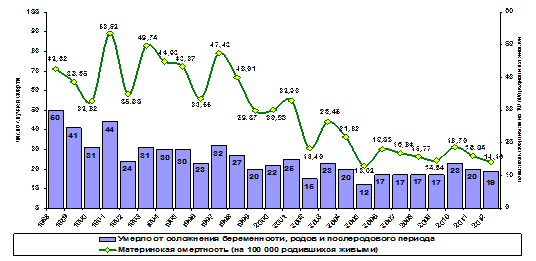
Рис. 29. Динамика показателя материнской смертности в г. Москве с 1988 по 2012 гг.
Наибольшее число случаев смерти приходится на т.н. непрямые причины акушерской смерти[15] - 47,2 % (9 случаев) (рис. 30).

Рис. 30. Структура материнской смертности в Москве в 2012 году
По мнению экспертов из непрямых причин смерти более 85 % входили в перечень медицинских показаний для искусственного прерывания беременности. Если бы женщинам с тяжелыми экстрагенитальными заболеваниями в женской консультации были своевременно подобраны контрацептивные средства, а при наступлении беременности решен вопрос о ее прерывании, 7 из 10 летальных исходов были бы предотвращены [16].
Большинство случаев материнской смерти можно предотвратить, так как медицинские методы предотвращения осложнений или их ведения хорошо известны. Всем женщинам необходим доступ к дородовому наблюдению во время беременности, квалифицированной помощи во время родов и помощи и поддержке на протяжении нескольких недель после родов. Особенно важно обеспечение присутствия квалифицированных специалистов здравоохранения во время всех родов, так как от своевременной помощи и лечения может зависеть жизнь [17].
10. Младенческая смертность
(смертность детей в возрасте до 1 года)
На формирование младенческой смертности оказывают влияние множество факторов — качество лечебно-профилактической помощи детям со стороны родовспомогательной и педиатрической служб, время рождения ребёнка (сезонность), пол ребёнка, возраст матери на момент рождения ребёнка, порядковый номер родов, интервал между беременностями и др. Уровень младенческой смертности является важнейшим показателем санитарно-гигиенической ситуации на территории, который оперативно реагирует на любые изменения условий жизни и состояния окружающей среды, в сравнении с показателями общей смертности.
Младенческая смертность является предметом особого внимания службы родовспоможения и детства, поскольку наиболее ярко отражает медико-организационную составляющую этого интегрального показателя.
Младенческая смертность отражает комплекс медико-организационных факторов, в том числе эффективность акушерских, неонатальных и реанимационных технологий, которые все вместе называются - перинатальными.
Согласно приказу Минздравсоцразвития России от 27 декабря 2011 г. №1687н Россия перешла на учет живорождений по следующим критериям: срок беременности 22 недели и более; масса тела ребенка при рождении 500 граммов и более (или менее 500 граммов при многоплодных родах); длина тела ребенка при рождении 25 см и более (в случае, если масса тела ребенка при рождении неизвестна). То есть живорождением, согласно этому приказу, является момент отделения плода от организма матери посредством родов при сроке беременности 22 недели (154 дня) и более при массе тела новорожденного 500 граммов и более (или менее 500 граммов при многоплодных родах) или в случае, если масса тела ребенка при рождении неизвестна, при длине тела новорожденного 25 см и более при наличии у новорожденного признаков живорождения (дыхание, сердцебиение, пульсация пуповины или произвольные движения мускулатуры независимо от того, перерезана пуповина и отделилась ли плацента). Это, несомненно, приблизило страну к международным критериям живорождения.[18]
В 2012 году в городе Москве по новым критериям зарегистрировано 1 056 случаев смерти среди детей в возрасте до 1 года (в 2011 г. – 752 случая), в т.ч. 47,6 % (503 новорожденных) родившихся от иногородних. В связи с изменением критериев оценки сравнение с показателями предыдущих лет некорректно. Показатель младенческой смертности в городе ниже, чем по России в целом (рис. 31).
Показатель младенческой смертности среди иногородних, приезжающих в Москву для оказания им высококвалифицированной акушерской и гинекологической помощи, составляет 15,8 на 1000 родившихся живыми для города в «старых» границах и 5,1 на 1000 родившихся живыми для «новых» территорий.
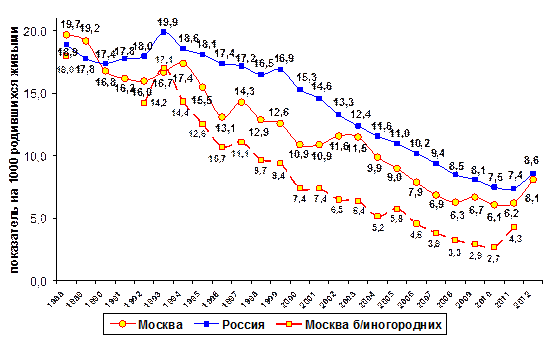
Рис. 31. Многолетняя динамика младенческой смертности от всех причин
в России и Москве за 1988-2012 гг.
В целом же в структуре смертности детей в возрасте до 1 года основную долю составляют, так называемые, эндогенные причины смерти (89,9 %), обусловленные состоянием здоровья матери и внутриутробным воздействием на формирующийся плод: врожденные аномалии – 36,8 % и состояния перинатального периода – 53,1 % (рис. 32).
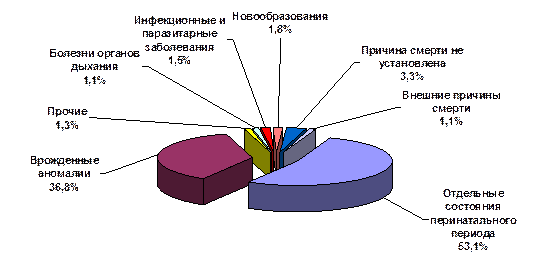
Рис. 32. Структура причин младенческой смертности в Москве в 2012 году
Уровень младенческой смертности в Москве от врожденных аномалий в 2012 году составил 29,3 на 10 000 родившихся (388 случаев смерти, в т.ч. 177 случаев среди детей, рождённых от иногородних), общая тенденция к снижению показателя с 1994 г. сохраняется — показатель смертности 2012 г. на 46,2 % ниже, чем в 1994 году[19] (рис. 33).
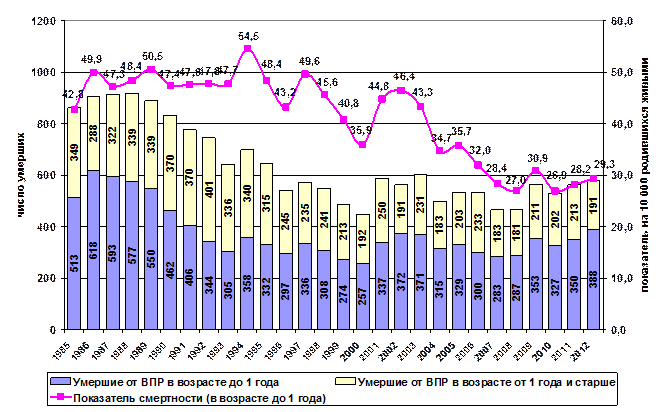
Рис. 33. Многолетняя динамика смертности от врожденных аномалий детей
в возрасте до 1 года в Москве за 1985-2012 гг.
Профилактика ВПР является ведущим фактором снижения заболеваемости, инвалидизации и смертности детского населения города. Основными направлениями в ней являются: усиление санитарно-просветительской работы среди населения (пропаганда здорового образа жизни, рекомендации по планированию и правильному течению беременности, лекции, разъяснительные беседы, брошюры, памятки, плакаты, статьи в СМИ о причинах возникновения и профилактике ВПР).
За последние годы во всех округах Москвы уровень младенческой смертности уменьшился. В 2012 г. максимальный уровень младенческой смертности зарегистрирован в Юго-Восточном и Северо-Западном округе - 6,84 и 6,65 на 1 000 родившихся живыми соответственно, а самый «низкий» в Троицком округе 3,40 на 1 000 родившихся живыми[20](приложение 9).
 2014-02-17
2014-02-17 1966
1966