Психогенные факторы бесплодия
Конфликтные ситуации в семье, на работе, неудовлетворенность половой жизнью, а также настойчивое желание иметь ребенка или, наоборот, боязнь беременности могут вызывать нарушения овуляции, имитирующие эндокринное бесплодие. Аналогичным образом индуцируемые стрессовыми ситуациями вегетативные нарушения могут обусловить дискоординацию гладкомышечных элементов маточных труб с функциональной трубной непроходимостью. Пациенткам с бесплодием назначают консультацию психоневролога. Специалист может применить транквилизаторы, седативные препараты, а также психотерапевтические процедуры. В ряде случаев подобная терапия эффективна без применения стимуляторов овуляции.
Искусственная инсеминация — введение спермы в половые пути женщины с целью индуцировать беременность. Можно использовать сперму мужа или донора.
Инсеминацию проводят амбулаторно 2—3 раза в течение менструального цикла на его 12—14-й день (при 28-дневном цикле).
Донорскую сперму получают от мужчин моложе 36 лет, физически и психически здоровых, не имеющих наследственных заболеваний и нарушений развития и без случаев потери плода и спонтанного аборта у родственниц.
|
|
|
По данным литературы, частота беременности после искусственной инсеминации составляет 10—20%. Течение беременности и родов аналогичны таковым при естественном зачатии, а пороки развития плода регистрируют не чаще, чем в общей популяции.
Экстракорпоральное оплодотворение — оплодотворение яйцеклеток in vitro, культивирование и перенос полученных эмбрионов в матку.
В настоящее время экстракорпоральное оплодотворение проводят с применением индукторов овуляции, чтобы получить достаточно много зрелых ооцитов.
Вспомогательные репродуктивные технологии позволяют использовать программы криоконсервации не только спермы, но и ооцитов и эмбрионов, что уменьшает стоимость попыток ЭКО.
Стандартная процедура ЭКО состоит из нескольких этапов. Сначала проводят активацию фолликулогенеза в яичниках с помощью стимуляторов суперовуляции по тем или иным схемам, затем делают пункцию всех фолликулов диаметром более 15 мм под контролем ультразвукового сканирования яичников и инсеминацию ооцитов путем введения в среду не менее 100 000 сперматозоидов. После культивирования эмбрионов в течение 48 ч переносят не более 2—3 эмбрионов с помощью специального катетера в полость матки (оставшиеся эмбрионы с нормальной морфологией можно подвергнуть криоконсервации для дальнейшего использования в повторных циклах ЭКО).
При экстракорпоральном оплодотворении единичными сперматозоидами возможно оплодотворение ооцитов (интрациоплазматическая инъекция сперматозоидов — ИЦИС).
|
|
|
При ИЦИС осуществляют микроманипуляционное введение единственного сперматозоида под визуальным контролем в зрелый ооцит, находящийся в стадии метафазы II деления мейоза. Все остальные этапы процедур аналогичны ЭКО.
При азооспермии используют методы в рамках программы ЭКО+ +ИЦИС, позволяющие получать сперматозоиды из эпидидимиса и яичка.
Синдром гиперстимуляции яичников — одно из осложнений процедуры ЭКО. Это комплекс патологических симптомов, возникающих на фоне применения стимуляторов овуляции (боль в животе, увеличение яичников, в тяжелых случаях картина «острого живота»).
Показанием к хирургическому лечению синдрома гиперстимуляции яичников являются признаки внутреннего кровотечения вследствие разрыва яичника. Объем оперативного вмешательства должен быть щадящим, с максимальным сохранением яичниковой ткани.
Особенности течения и ведения беременности после экстракорпорального оплодотворения обусловлены высокой вероятностью ее прерывания, недонашивания и развития тяжелых форм гестозов. Частота этих осложнений зависит в первую очередь от характера бесплодия (чисто женское, сочетанное или только мужское), а также от особенностей проведенной процедуры ЭКО.
У детей, рожденных в результате экстракорпорального оплодотворения, частота врожденных аномалий не выше таковой в общей популяции новорожденных.
Частота многоплодия при экстракорпоральном оплодотворении составляет 25—30%.
Индекс массы тела (англ. body mass index (BMI), ИМТ) — величина, позволяющая оценить степень соответствия массы человека и его роста и, тем самым, косвенно оценить, является ли масса недостаточной, нормальной или избыточной. Важен при определении показаний для необходимости лечения.
Индекс массы тела рассчитывается по формуле:
I = 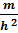
где:
m — масса тела в килограммах
h — рост в метрах,
и измеряется в кг/м².
Например, вес человека = 85 кг, рост = 164 см. Следовательно, индекс массы тела в этом случае равен:
ИМТ = 85: (1,64x1,64) = 31,6
Показатель индекса массы тела разработан бельгийским социологом и статистиком Адольфом Кетеле (Adolphe Quetelet) в 1869 году.
В соответствии с рекомендациями ВОЗ разработана следующая интерпретация показателей ИМТ:
| Индекс массы тела | Соответствие между массой человека и его ростом |
| 16 и менее | Выраженный дефицит массы |
| 16—18,5 | Недостаточная (дефицит) масса тела |
| 18,5—25 | Норма |
| 25—30 | Избыточная масса тела (предожирение) |
| 30—35 | Ожирение первой степени |
| 35—40 | Ожирение второй степени |
| 40 и более | Ожирение третьей степени (морбидное) |
Индекс массы тела следует применять с осторожностью, исключительно для ориентировочной оценки — например, попытка оценить с его помощью телосложение профессиональных спортсменов может дать неверный результат (высокое значение индекса в этом случае объясняется развитой мускулатурой). Поэтому для более точной оценки степени накопления жира наряду с индексом массы тела целесообразно определять также индексы центрального ожирения.
С учетом недостатков метода определения индекса массы тела был разработан индекс объёма тела.
Согласно израильскому исследованию идеальным для мужчин является индекс массы тела в 25—27. Средняя продолжительность жизни мужчин с таким ИМТ была максимальна.
Кроме того, для определения нормальной массы тела может быть применен ряд индексов:
Индекс Брока используется при росте 155—170 см. Нормальная масса тела при этом равняется (рост [см] — 100) — 10 (15 %).
Индекс Брейтмана. Нормальная масса тела рассчитывается по формуле — рост [см] • 0,7 — 50 кг.
Индекс Борнгардта. Идеальная масса тела высчитывается по формуле — рост [см] • окружность грудной клетки [см] / 240.
|
|
|
Индекс Давенпорта. Масса человека [г], делится на рост [см], возведенный в квадрат. Превышение показателя выше 3,0 свидетельствует о наличии ожирения.
Индекс Одера. Нормальная масса тела равна расстоянию от темени до симфиза [см] • 2 — 100.
Индекс Ноордена. Нормальный вес равен рост [см] • 420/1000.
Индекс Татоня. Нормальная масса тела = рост-(100+(рост-100)/20)
В клинической практике для оценки массы тела наиболее часто используется индекс Брока.
Кроме росто-весовых показателей может быть использован метод определения толщины кожной складки, предложенный Коровиным. По этой методике определяется толщина кожной складки в подложечной области (в норме —1,1— 1,5 см). Увеличение толщины складки до 2 см свидетельствует о наличии ожирения.
 2014-02-02
2014-02-02 521
521