Гипертоническая болезнь (ГБ), называемая также эссенциальной гипертензией (ЭГ), — заболевание, характеризующееся повышением уровня артериального давления (АД), что обусловлено суммой генетических и внешних факторов и не связано с какими-либо самостоятельными поражениями органов и систем (так называемые вторичные гипертензии, при которых артериальная гипертензия является одним из проявлений болезни). В основе ГБ лежит срыв нормальной неврогенной и/или гуморальной регуляции сосудистого тонуса с постепенным формированием органических изменений сердца и сосудистого русла. ГБ в отличие от вторичных (симптоматических) гипертензии характеризуется длительным течением, непостоянством величины АД, стадийностью развития, хорошим эффектом гипотензивной терапии. ГБ — одно из наиболее распространенных заболеваний сердечно-сосудистой системы. Установлено, что ГБ страдают 20 — 30 % населения, а среди всех артериальных гипертензии на долю ГБ приходится 90 — 95 %.
Классификация. В настоящее время, согласно рекомендациям экспертов ВОЗ (1978), ГБ разделяется на три стадии.
I стадия — отсутствуют объективные признаки поражения внутренних органов (так называемых органов-мишеней), имеется лишь повышение АД.
II стадия — имеется по крайней мере один из следующих признаков поражения органов-мишеней:
♦ гипертрофия левого желудочка, подтвержденная данными рентгенографии, электрокардиографии, эхокардиографии;
♦ распространенное и локализованное сужение артерий (в частности, артерий глазного дна);
• протеинурия и(или) незначительное повышение концентрации креатинина в плазме крови (106,08— 176,8 мкмоль/л при норме 44 — 115 мкмоль/л);
• ультразвуковое или радиологическое подтверждение наличия атеросклеротических бляшек (сонные артерии, аорта, подвздошные и
бедренные артерии).
III стадия — наличие комплекса признаков поражения органов-мишеней:
• сердце — стенокардия, инфаркт миокарда, сердечная недостаточность;
• мозг — преходящее нарушение мозгового кровообращения, энцефалопатия, инсульт;
• глазное дно — кровоизлияние в сетчатку и экссудаты с отеком диска зрительного нерва и без него;
• почки — концентрация креатинина в плазме выше 176,8 мкмоль/л; почечная недостаточность;
• сосуды — расслоение аневризмы, окклюзионное поражение артерий.
Другие классификации, основанные на определении показателей АД, пригодны в основном для проведения эпидемиологических исследований.
По характеру прогрессирования симптомов, степени поражения органов, стабильности АГ и эффективности лечения выделяют: 1) доброкачественную ГБ — медленно прогрессирующую и 2) злокачественную ГБ (АДСИст выше 220 мм рт.ст. и АДдиаст. выше 130 мм рт.ст. в сочетании с выраженными изменениями органов-мишеней, в частности с нейроретинопатией).
Существует понятие «обезглавленная АГ», определяющее АГ с АД СИст 140 мм рт.ст. и ниже АДдиаст. 100 мм рт.ст. и выше.
Выделяют также ГБ кризового и некризового течения.
Этиология. Причины развития ГБ все еще неясны. Среди факторов, способствующих развитию заболевания, выделяют следующие:
• нервно-психическая травматизация (острая или хроническая) — эмоциональный стресс;
• наследственно-конституциональные особенности (возможно, связанные с патологией клеточных мембран);
• профессиональные вредности (шум, постоянное напряжение зрения, внимания);
• особенности питания (перегрузка поваренной солью, дефицит кальция);
• возрастная перестройка диэнцефально-гипоталамических структур мозга (в период климакса);
• травмы черепа;
• интоксикации (алкоголь, курение);
• нарушение жирового обмена.
В возникновении ГБ велика роль отягощенной наследственности. На ее фоне перечисленные факторы в различных сочетаниях или в отдельности (?) могут играть этиологическую роль.
Патогенез. Как известно, уровень АД определяется соотношением сердечного выброса крови и периферического сосудистого сопротивления. Развитие артериальной гипертензии может быть следствием:
1) повышения периферического сопротивления, обусловленного спазмом периферических сосудов;
2) увеличения минутного объема сердца вследствие интенсификации его работы или возрастания внутрисосудистого объема жидкости (обусловленного задержкой натрия в организме);
3) сочетания увеличенного минутного объема и повышения периферического сопротивления.
В нормальных условиях рост минутного объема сочетается со снижением периферического сопротивления, в результате чего АД не повышается.
Таким образом, регуляция АД определяется оптимальным соотношением прессорной и депрессорной систем организма.
К прессорной системе относят:
♦ симпатико-адреналовую (САС);
♦ ренин-ангиотензиновую (РАС);
♦ альдостероновую;
♦ систему антидиуретического гормона (вазопрессин);
♦ систему простагландина Fa* и циклических нуклеотидов.
Депрессорная система включает:
♦ аортокаротидную зону (рефлексы с которой ведут к снижению АД);
♦ систему депрессорных простагландинов;
♦ калликреин-кининовую систему;
♦ предсердный натрийуретический фактор;
♦ эндотелийзависимый релаксирующий фактор.
При гипертонической болезни имеется рассогласование прессорной и депрессорной систем в виде различных сочетаний повышения активности прессорной и снижения активности депрессорной систем (рис. 3).
По не вполне ясным причинам у больных ГБ повышается прессорная активность гипоталамо-гипофизарной зоны, что ведет к гиперпродукции катехоламинов (повышенная активность САС), о чем свидетельствует повышение суточной экскреции с мочой норадреналина, что еще в большей степени возрастает в условиях физического и эмоционального стресса.
Результатом активации САС являются следующие изменения, обусловливающие рост АД:
1) периферическая веноконстрикция сопровождается увеличением притока крови к сердцу и сердечного выброса;
2) возрастает число сердечных сокращений, что в сочетании с увеличенным ударным объемом также ведет к увеличению сердечного выброса;
3) возрастает общее периферическое сопротивление сосудов за счет активации Pi-рецепторов периферических артериол.
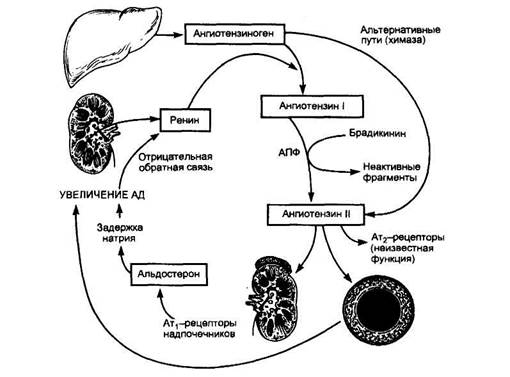
Существенное место среди прессорных факторов занимает активация РАС (рис. 4). Образуемый печенью ангиотензиноген под влиянием ренина, вырабатываемого почкой, трансформируется в ангиотензин I (AT I). AT I под влиянием ангиотензинпревращающего фермента (АПФ) преобразуется в очень мощный прессорный агент — ангиотензин II (AT II). Повышенная продукция ренина является следствием двух причин: 1) непосредственного воздействия катехоламинов на клетки, вырабатывающие ренин; 2) ишемии почки, обусловленной спазмом почечных сосудов под влиянием КА, что ведет к гипертрофии и гиперплазии юкстагломеруляр-ного аппарата (ЮГА), вырабатывающего ренин.
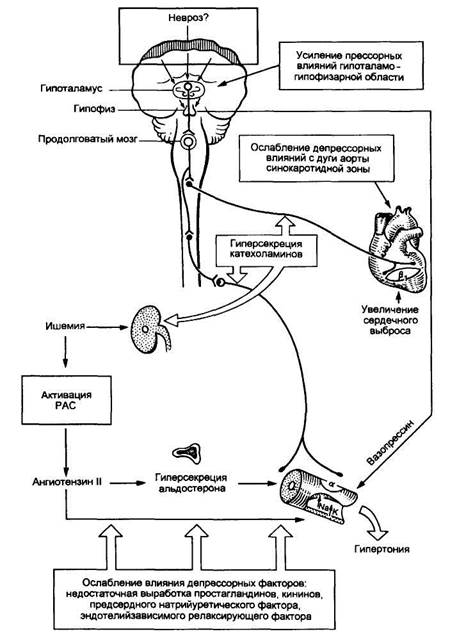 |
Рис. 3. Схематическое изображение патогенеза гипертонической болезни.
Повышенное содержание AT II в плазме крови вызывает длительный спазм гладкой мускулатуры периферических артериол и резкое повышение ОПС.
7-540
 |
Ат1- рецепторы сосудов вазоконстри кция
Рис. 4. Ренин-ангиотензиновая система при гипертонической болезни (подробное объяснение в тексте).
Роль AT II в патогенезе ГБ исключительно велика, так как, кроме прямого прессорного влияния, он обусловливает развитие и других патологических процессов — гипертрофию и фиброз миокарда левого желудочка, гипертрофию гладких мышечных волокон сосудов, способствует развитию нефросклероза, повышению реабсорбции натрия и воды, высвобождению катехоламинов из мозгового слоя надпочечников. Весьма существенно, что, кроме повышения уровня AT II в кровяном русле, повышается его содержание в тканях, так как существуют так называемые тканевые ренин-ангиотензиновые системы. Наконец, кроме классического пути образования AT путем воздействия АПФ на AT I, существуют так называемые альтернативные пути, когда AT I превращается в AT II с помощью других ферментов (например, химазы), а также нерениновый путь образования AT И.
AT II оказывает влияние и на другие прессорные системы: 1) вызывая жажду, он ведет к повышенной выработке вазопрессина, обусловливающего спазм сосудов и задержку жидкости в организме; 2) активирует выработку альдостерона — гормона коры надпочечников, обусловливающего задержку в организме натрия и воды (увеличение массы циркулирующей крови).
Длительному спазму артериол способствует повышенное содержание ионов Са++ в цитозоле гладкомышечных волокон, что связано с наследственно обусловленными особенностями транспорта ионов через полупроницаемые мембраны.
Повышение активности прессорных факторов сочетается с ослаблением депрессорных влияний с дуги аорты и синокаротидной зоны, уменьшением выработки кининов, недостаточной активацией выработки предсерд-ного натрийуретического и эндотелийзависимого релаксирующего факторов, уменьшением выделения простагландинов, обладающих депрессор-ным влиянием (Е2, D, А) и простациклина Ь, уменьшением выработки ингибитора ренина — фосфолипидного пептида.
В зависимости от преобладания того или иного звена патогенеза выделяют гиперадренергическую и натрий(объем)зависимые формы ГБ. В последнее время выделяют кальцийзависимую форму болезни [Кушаков-ский М.С., 1994].
Однако независимо от патогенетического варианта ГБ и преобладающего нейрогуморального механизма повышения АД, развивается поражение «органов-мишеней» — сердца (гипертрофия и фиброз миокарда), сосудов (гипертрофия гладких мышечных волокон) с последующим артери-олосклерозом почек (нефроангиосклероз). Именно от функционального состояния этих органов зависят течение и исход ГБ.
Клиническая картина. Проявления ГБ определяются рядом факторов: а) стадией развития (уровень и устойчивость АД, состояние органов-мишеней, функциональное состояние ЦНС); б) вариантом течения; в) наличием (отсутствием) гипертонических кризов и особенностями их проявлений; г) патогенетическим вариантом.
Как уже упоминалось, выделяют злокачественное и доброкачественное течение болезни.
Злокачественный вариант ГБ характеризуется:
1) быстрым прогрессированием болезни;
2) стойким повышением АД до очень высоких цифр (выше 220/130 мм рт.ст.) с самого начала заболевания;
3) ранним развитием изменений сосудов и органов, свойственных обычно конечным стадиям ГБ;
4) малой эффективностью терапевтических мероприятий;
5) быстрым летальным исходом (через 1—2 года после появления первых симптомов) при отсутствии активного целенаправленного лечения.
Злокачественный вариант ГБ клинически проявляется тяжелым поражением глазного дна в виде отека сетчатки и дисков зрительных нервов, геморрагии; часто возникают гипертоническая энцефалопатия, нарушение мозгового кровообращения. Рано развиваются органические изменения в сосудах почек типа артериосклероза и артериолонекроза, что приводит к почечной недостаточности.
Доброкачественный вариант ГБ характеризуется:
1) медленным прогрессированием;
2) волнообразным чередованием периодов ухудшения и улучшения;
3) поражением сердца, сосудов головного мозга, сетчатки глаз и почек при стабилизации АД;
4) эффективностью лекарственной терапии;
5) четкой стадийностью течения;
6) развитием осложнений на поздних стадиях болезни.
Глубокое изучение патогенеза ГБ позволило выделить несколько патогенетических форм заболевания.
Гиперадренергическая форма ГБ характеризуется:
♦ лабильностью АД, выраженностью гиперкинетического типа кровообращения (высокий сердечный выброс при незначительном увеличении периферического сопротивления);
♦ клинически — выраженными вегетативными признаками в виде сердцебиений, неприятных ощущений в области сердца, ощущений пульсации в голове, покраснения лица, потливости, чувства озноба, необъяснимой тревоги;
♦ уровень ренина плазмы не изменен или повышен.
Натрий(объем)зависимая форма ГБ (гипергидратационная форма по М.С. Кушаковскому):
♦ четкая связь повышения АД с приемом большого количества жидкости, поваренной соли;
♦ объем внеклеточной жидкости повышен;
♦ клинически — отечность век, одутловатость лица, чувство онемения пальцев, парестезии;
♦ после приема мочегонных и обильного диуреза вновь отмечается задержка жидкости;
♦ уровень ренина плазмы часто снижен.
Кальцийзависимая форма, встречающаяся у 15 — 20 % больных, характеризуется:
♦ повышением внутриклеточной концентрации кальция;
♦ повышением экскреции кальция с мочой (по сравнению со здоровыми лицами);
♦ повышением уровня паратгормона в плазме крови;
♦ некоторым гипотензивным действием быстрорастворимых препаратов кальция, принимаемых внутрь;
♦ прием нифедипина (блокатор кальциевых каналов), снижая АД, нормализует внутриклеточный пул кальция.
Данная форма ГБ распознается по снижению АД после приема внутрь препаратов легко всасывающейся соли кальция.
Ангиотензинзависимая форма характеризуется:
♦ стабильно высоким диастолическим давлением, выраженной наклонностью к артериолоспазмам;
♦ тяжелым течением с грубыми изменениями глазного дна, частым развитием инфарктов миокарда и нарушений мозгового кровообращения;
♦ высоким уровнем плазмы сыворотки крови.
На I этапе диагностического поиска полученная информация позволяет выявить сам факт повышения АД или же сделать предположение о возможности АГ, а также предположительно определить стадию развития болезни, оценить эффективность проводимой терапии. Вместе с тем следует помнить, что иногда больные, несмотря на несомненное повышение АД, никаких жалоб могут и не предъявлять.
Жалобы больного на быструю утомляемость, нервозность, головную боль, плохой сон, снижение работоспособности свидетельствуют в начале развития заболевания о выраженности функционального компонента (невротические симптомы), а при длительном существовании болезни — о возможном присоединении атеросклероза сосудов головного мозга. Головная боль — один из характерных симптомов АГ и длительное время может быть единственным признаком ГБ.
Боли в области сердца у больного ГБ имеют разнообразный генез. Их возникновение часто совпадает с повышением АД. Типичные приступы стенокардии у пожилых при длительной ГБ в большинстве случаев обусловлены развившимся коронарным атеросклерозом.
Жалобы больного на ощущение «перебоев» в работе сердца, указание на наличие тех или иных симптомов сердечной недостаточности (одышка, удушье, отеки, увеличение печени) нехарактерны для неосложненной формы ГБ. Их появление в подавляющем большинстве случаев свидетельствует о развитии осложнений III стадии ГБ или злокачественном ее течении. Появление экстрасистолии на фоне длительного приема мочегонных средств может быть результатом побочного действия салуретиков.
Такие жалобы, как сердцебиения, неприятные ощущения в области сердца, сочетающиеся с выраженными вегетативными проявлениями (покраснение лица, потливость, озноб, чувство тревоги и т.д.), при лабильном АД позволяют предположить гиперадренергическую форму ГБ на ранних стадиях развития (I —II). Появление отеков век, одутловатости лица в сочетании с повышением АД после приема большого количества жидкости и поваренной соли позволяет высказать мнение о натрий(объем) зависимой форме.
Стабильно высокое диастолическоё давление в сочетании с тяжелым поражением сосудов глазного дна и азотемией, трудно поддающееся лекарственной терапии, необходимо дифференцировать от нефрогенной ги-пертензии.
Раннее развитие церебральных и кардиальных нарушений (инсульт, инфаркт) почечной недостаточности при эссенциальной гиперплазии присуще злокачественному течению ГБ. Течение АГ с кризами более характерно для ГБ, чем для почечной гипертензии, но не позволяет исключить наличие симптоматической гипертензии при феохромоцитоме, диэнце-фальном синдроме (достоверный диагноз устанавливают после проведения специальных исследований на III этапе диагностического поиска).
Длительное течение ГБ без развития осложнений, эффективность медикаментозной терапии, позволяющей поддерживать АД на уровне возрастной нормы, свидетельствуют о доброкачественном варианте течения ГБ.
Оценка эффективности проводимой ранее терапии осуществляется с целью дальнейшего подбора оптимальной гипотензивной терапии.
На II этапе диагностического поиска можно выявить следующие факты, необходимые для постановки диагноза: 1) основной диагностический критерий — повышение АД; 2) компенсаторную гипертрофию миокарда левого желудочка и другие изменения со стороны сердца; 3) симптомы заболеваний, сопровождающихся АГ; 4) осложнения.
• Во многих случаях начало ГБ остается незамеченным, так как ранние подъемы АД далеко не всегда сопровождаются субъективной симптоматикой. На I стадии ГБ физикальное обследование не выявляет патологии. Повышение АД бывает случайной находкой при диспансеризации населения, профессиональном отборе, определении годности к военной службе, заполнении санаторно-курортной карты.
С целью исключения гипердиагностики АГ при изменении АД надо соблюдать следующие правила:
а) правильно измерять АД (положение руки, наложение манжеты);
б) считать истинными цифрами АД самые низкие при трехкратном измерении с короткими интервалами;
в) сопоставлять полученные величины АД с нормальными показателями (АД должно быть ниже 140/90 мм рт.ст.).
г) АД необходимо измерять на обеих руках, на ногах, в положении больного лежа и стоя. Соблюдение этих правил поможет заподозрить синдром Такаясу (значительный подъем АД на одной руке), коарктацию аорты (АД на руках выше, чем на ногах). Более точные показатели АД можно получить при проведении суточного мониторирования АД (СМАД) с помощью специального прибора-монитора. Больному на плечо накладывают манжетку, соединенную с регистрирующим устройством, прикрепляемым к поясу больного. Спустя сутки прибор снимают, регистрирующее устройство присоединяют к компьютеру, который дает распечатку показателей АД в течение каждого часа (за сутки); отдельно регистрируется систолическое, диастолическое и среднее АД, а также число сердечных сокращений (ЧСС). Определяется доля повышенного АД в процентах отдельно за ночь и день; определяется также ряд других производных показателей. СМАД проводится также после назначения гипотензивной терапии для определения ее эффективности.
• Расширение перкуторных границ относительной сердечной тупости влево, усиление верхушечного толчка обусловлены гипертрофией левого желудочка, развитие которой позволяет отнести ГБ как минимум ко II стадии заболевания. Акцент II тона над аортой в значительной степени зависит от величины АД.
• При физикальном обследовании больного могут быть выявлены разнообразные симптомы, которые позволят заподозрить симптоматический характер АГ и наметить пути уточнения диагноза с помощью специальных лабораторно-инструментальных методов обследования на III стадии диагностического поиска.
• При обследовании могут быть выявлены осложнения, которые развиваются в III стадии ГБ и связаны с поражением сердца, головного мозга, почек:
а) коронарный атеросклероз может сопровождаться нарушением сердечного ритма и проводимости, явлениями сердечной недостаточности (вначале появляется одышка, затем влажные хрипы, увеличенная болезненная печень, отеки на ногах). Развиваясь остро, на высоте подъема АД, сердечная недостаточность может проявляться симптомами отека легких;
б) у больных ГБ III стадии могут выявляться динамические и органические изменения мозгового кровообращения: нарушение двигательной функции верхних и нижних конечностей (гемипарезили гемиплегия) с изменением чувствительности в этих же областях; нарушение эмоциональной сферы, памяти, сна, речи — свидетельство патологии синтетической функции мозга;
в) симптомы почечной недостаточности при адекватной длительной медикаментозной терапии развиваются редко. Физикальное обследование может выявить их лишь на стадии уремии.
Объем информации, получаемой на II этапе диагностического поиска, во многом зависит от стадии заболевания. Он существенно возрастает при увеличении продолжительности и стадии болезни.
После II этапа диагноз ГБ становится более достоверным, но окончательный диагноз можно поставить только с учетом данных лабораторно-инструментальных методов исследования (III этап).
На III этапе диагностического поиска проводят исследования, которые позволяют: 1) дать точную оценку состояния сердца, почек, органа зрения, мозгового кровообращения и определить стадию ГБ; 2) установить первичность повышения АД и отвергнуть существование заболеваний, сопровождающихся симптоматической АГ.
Все исследования, которые проводятся на III этапе диагностического поиска, можно разделить на 2 группы — обязательные исследования и исследования по показаниям (специальные методы).
Обязательные лабораторно-инструментальные исследования вместе с изучением жалоб, анамнеза, физикальным обследованием больного (т.е. вместе со всем объемом информации, полученной на I и II этапах диагностического поиска) составляют I этап специальной программы двухэтапной системы обследования больных АГ, разработанной Всесоюзным кардиологическим научным центром. Лабораторные и инструментальные исследования, проводимые по показаниям, составляют II этап обследования больных АГ по программе ВКНЦ.
К обязательным относятся следующие исследования.
Электрокардиография не выявляет изменений при I стадии. Во II и III стадиях имеются признаки гипертрофии левого желудочка: отклонение электрической оси сердца влево, увеличение амплитуды комплекса QRS, появление характерной депрессии сегмента ST и деформация зубца Т в отведениях V5,6, I, aVL.
Рентгенологическое исследование органов грудной клетки при I стадии ГБ не обнаруживает отчетливых изменений сердца и крупных сосудов. Начиная со II стадии отмечается гипертрофия левого желудочка, в III стадии можно выявить признаки атеросклероза аорты.
Исследование глазного дна позволяет с достоверностью судить об изменениях сосудов мозга.
В I стадии ГБ органических изменений сосудов глазного дна не отмечается у подавляющего большинства обследованных. В ряде случаев можно выявить лишь спазм артерий сетчатки.
У больных II — III стадии ГБ изменение сосудов глазного дна выражено значительно: сужен просвет артериол, утолщена их стенка, уплотненные артериолы сдавливают вены (феномен перекреста — симптом Салю-са—Гунна); развивается склероз артериол, отмечается неравномерность их калибра, присоединяются мелкие и крупные кровоизлияния, возможен отек сетчатки, иногда ее отслойка с потерей зрения. Картина глазного дна позволяет установить стадию ГД при любом уровне АД.
Экскреторная урография на всех стадиях развития ГБ никакой патологии не выявляет. Обнаружение изменений позволяет усомниться в диагнозе ГБ.
Исследование крови: клинический анализ, определение уровня мочевины, креатинина, холестерина,триглицеридов, глюкозы, белка и его фракций.
Изменения клинического анализа крови нехарактерны для ГБ. В III стадии при развитии хронической почечной недостаточности возможна анемия.
Биохимический анализ крови на ранних стадиях ГБ изменений не выявляет. С присоединением атеросклероза возможно повышение уровня холестерина, триглицеридов, р-липопротеидов (в зависимости от типа гипер-липидемии).
Азотемия не является характерной для ГБ, хотя в настоящее время изредка встречается в III стадии ГБ, сочетаясь, как правило, с выраженными кардиальными и церебральными изменениями. Выявление азотемии у больных АГ требует дополнительных инструментальных исследований почек, так как она чаще является исходом латентного хронического гломе-рулонефрита или пиелонефрита, а не ГБ.
Исследование мочи: общий анализ, исследование по Нечипоренко, анализ по Зимницкому, определение суточной протеинурии, бактериурии, качественное изучение лейкоцитов.
У больных с I и II стадиями ГБ при исследовании мочи не обнаруживают изменений. Периодические изменения в моче (микрогематурия, преходящая альбуминурия) могут появляться при гипертонических кризах.
В III стадии ГБ возможны умеренная альбуминурия (до 1 г/л) и незначительная гематурия, которые могут наблюдаться годами, не сопровождаясь выраженными нарушениями экскреторной функции почек. Как правило, сохраняются нормальная относительная плотность мочи и значительный диапазон ее колебаний в течение суток (проба Зимницкого).
При злокачественном течении ГБ поражение почек может сопровождаться значительной альбуминурией в сочетании с умеренной гематурией и цилиндрурией, а также прогрессирующим ухудшением клубочковой фильтрации и концентрационной функции почек. Выявление злокачественного течения АГ должно ориентировать врача скорее на поиски симптоматической гипертензии, чем ГБ, так как в настоящее время злокачественный вариант течения ГБ наблюдается чрезвычайно редко.
Выявление лейкоцитурии при исследовании мочи может свидетельствовать о присоединении инфекции нижних отделов мочевых путей или обострении простатита у больного ГБ, но может быть и проявлением пиелонефрита. Обнаружение «активных» лейкоцитов, высокая бактериурия помогают дифференциальной диагностике. Часто трудно определить, является ли заболевание почек причиной гипертензии или почки вторично изменены в результате длительного существования АГ. В значительной мере могут помочь в решении вопроса специальные методы исследования.
Течение ГБу многих больных (от 20 до 33 %) осложняется гипертоническими кризами (ГК). Они могут возникать на всех стадиях заболевания. Известны случаи, когда ГК является единственным проявлением болезни.
Наклонность к кризам свойственна больным с выраженными явлениями невроза, сопровождающимися значительным снижением адаптивных возможностей ЦНС к стрессовым влияниям.
При ГК подъем АД возникает довольно остро, сопровождается характерной клинической симптоматикой, чаще церебрального и кардиального характера.
Условно различают два типа ГК [Ратнер Н.А., 1974] (табл. 10).
Осложнения. Все осложнения ГБ можно разделить на 4 группы.
I. Кардиальные: а) ускоренное развитие атеросклероза коронарных артерий и ИБС; б) острая сердечная недостаточность (на фоне гипертонического криза).
Таблица 10. Сравнительная характеристика типов гипертонических кризов
| Особенности криза | I ТИП | II тип |
| Ведущий патогенетиче- | Адреналин | Норадреналин |
| ский фактор | ||
| Время появления | Ранние стадии ГБ | Поздние стадии ГБ |
| Течение | Легкое | Более тяжелое |
| Развитие | Быстрое | Постепенное |
| Гемодинамические | Преимущественный рост | Преимущественное повышение пери- |
| особенности | сердечного выброса | ферического сопротивления сосудов |
| Артериальное давление | Рост систолического | Преимущественный рост диастоли- |
| давления | ческого давления | |
| Основные клинические | Головная боль, общее | Сильная головная боль, тошнота, |
| проявления | возбуждение, дрожь, | рвота, нарушение зрения |
| сердцебиение | ||
| Продолжительность | Часы, минуты | От нескольких часов до нескольких |
| (изредка до суток) | суток | |
| Осложнения | Нехарактерны | Инсульт, динамические нарушения |
| мозгового кровообращения, инфаркт | ||
| миокарда, стенокардия, сердечная | ||
| астма и отек легких, слепота |
II. Церебральные: а) снижение зрения (вплоть до полной слепоты); 6) ускоренное развитие атеросклероза мозговых сосудов; в) динамические и органические нарушения мозгового кровообращения.
III. Почечные: гипертонический нефроангиосклероз. Хроническая почечная недостаточность.
IV. Аортальные: расслаивающие аневризмы аорты.
Диагностика. Распознавание АГ не представляет каких-либо существенных сложностей. Гораздо труднее бывает определить причину повышения АД. В связи с этим на всех этапах диагностического поиска ГБ следует дифференцировать от симптоматических АГ.
Из анамнеза можно получить сведения о перенесенных заболеваниях почек (гломерулонефрит, пиелонефрит и др.), лечении по поводу эндокринных заболеваний (сахарный диабет, диффузный токсический зоб и др.), что позволяет заподозрить симптоматический характер АГ и делает диагноз ГБ маловероятным.
Данные физикального обследования также могут выявить симптомы, характерные для симптоматической гипертензии. Так, АД на руках бывает выше, чем на ногах, у больных с коарктацией аорты. При этой патологии у больного видна или пальпаторно определяется пульсация межреберных артерий, в межлопаточном пространстве в проекции аорты отчетливо прослушивается систолический шум.
Повышение АД на одной руке при отсутствии пульса или резком ослаблении его на другой часто свидетельствует о симптоматическом характере АГ — болезни Такаясу. Систолический шум, выслушиваемый над брюшной аортой в околопупочной зоне, указывает на возможное сужение почечных артерий, что может быть причиной АГ.
Обнаруженное при пальпации живота у больного с АГ образование в левом или правом подреберье должно направить дальнейшее обследование (III этап) на исключение поликистоза, гидронефроза, опухоли почек.
Грубые изменения со стороны 12 пар черепных нервов и другие симптомы, свидетельствующие о поражении ЦНС, встречаются при органических изменениях ЦНС, сопровождающихся АГ (могут наблюдаться на поздних стадиях ГБ).
Более подробно поражения внутренних органов при различных симптоматических гипертензиях описаны в соответствующих разделах.
В ряде случаев предположение о симптоматической гипертензии может возникнуть только на III этапе диагностического поиска. Так, обнаружение асимметрии функции и размеров почек, анатомических дефектов при экскреторной урографии у лиц с диагностируемой ранее ГБ заставляет пересмотреть диагноз и провести дополнительные исследования (по показаниям) для выявления патологии почек или почечных артерий. Диагноз ГБ может быть отвергнут или подтвержден на завершающем этапе дифференциальной диагностики. Однако в части случаев диагноз ГБ остается недостаточно обоснованным, так как сложные методы диагностики, необходимые для исключения симптоматической гипертензии, не всегда могут быть выполнены.
Вместе с тем существует ряд признаков, наличие которых требует полного обследования больного для исключения или выявления симптоматической гипертензии: 1) возраст больного — моложе 20 и старше 60 лет, если АГ развилась в этот период жизни; 2) остро возникающее и стойкое повышение АД; 3) очень высокое АД; 4) злокачественное течение АГ; 5) наличие симпатико-адреналовых кризов; 6) указания на любое заболевание почек в анамнезе, а также на возникновение АГ в период беременности; 7) наличие в период обнаружения АГ даже минимальных изменений в осадке мочи и незначительной протеинурии.
Формулировка развернутого клинического диагноза ГБ учитывает: 1) стадию течения болезни; 2) характер течения (указать злокачественный характер АГ); 3) наличие или отсутствие кризов; 4) осложнения.
Если у больного ГБ обнаружен инфаркт миокарда или мозговой инсульт, то при формулировке диагноза они указываются раньше, а затем следует развернутый диагноз ГБ.
Лечение. Перед системой лечебных мероприятий ставят три задачи:
1) устранение факторов, способствующих развитию ГБ (использование так называемых нефармакологических методов лечения);
2) воздействие на основные звенья патогенеза;
3) борьба с осложнениями.
• Нефармакологические методы лечения ГБ включают:
1. Снижение массы тела.
2. Ограничение потребления поваренной соли.
3. Индивидуальные дозированные физические нагрузки.
4. Отказ от курения табака и употребления алкоголя.
5. Организация здорового быта, отдыха и нормальной трудовой деятельности с исключением факторов, травмирующих психическую сферу; нормализация сна.
• Воздействие на основные звенья патогенеза достигается назначением лекарственной терапии. Современные проти-вогипертензивные препараты классифицируют следующим образом.
♦ Нейротропные препараты, тормозящие функцию периферических отделов симпатической нервной системы: а) стимуляторы (агонисты) центральных аг-адренорецепторов (клофелин, эстулик, гуанабенз); б) блокаторы ои-адренорецепторов (празозин, дексазозин); в) блокаторы р-адренорецепторов (пропранолол, атенолол, бетаксолол); г) стимуляторы имидозалиновых рецепторов (моксонидин, цинт).
♦ Блокаторы кальциевых каналов клеточной мембраны (нифедипин, фелодипин, амлодипин; верапамил; дилтиазем).
♦ Диуретики-салуретики (тиазиды и их аналоги, петлевые диуретики, калийсберегающие препараты).
♦ Ингибиторы (АПФ) — каптоприл, эналаприл, рамиприл, трандолаприл, периндоприл.
♦ Блокаторы рецепторов к AT II — лозартан (козаар).
При назначении гипотензивных средств больному разъясняют необходимость их приема многие годы или всю жизнь. Прерывистая терапия допустима только в первых фазах ГБ. У остальных больных даже при стойком снижении АД остается необходимость приема небольших доз лекарственных препаратов (поддерживающая терапия).
Существует ряд правил проведения гипотензивной терапии:
1) АД снижать постепенно, но до нормы (менее 140/90 мм рт.ст.);
2) комбинированное лечение имеет преимущество перед монотера пией, так как позволяет применять меньшие дозы препарата и, таким образом, уменьшать возможные побочные действия;
3) не прекращать лечение резко;
4) не менять схему лечения без крайней необходимости.
При назначении гипотензивной терапии следует помнить, что препаратами первого ряда (т.е. назначаемыми в начале заболевания) является множество лекарств: р-адреноблокаторы, антагонисты кальциевых каналов (антагонисты кальция), ингибиторы АПФ, мочегонные, ои-адрено-блокаторы. Эти препараты при длительном приеме не нарушают углеводный, липидный и пуриновый обмен, не задерживают в организме жидкость, не провоцируют «рикошетную гипертонию», не вызывают патологическую ортостатическую гипотонию, не угнетают активность ЦНС.
Рекомендуется назначать препараты длительного действия («ретар-ды»), так как в этом случае в крови длительное время поддерживается достаточно высокая концентрация препарата, что обусловливает равномерное снижение АД в течение суток.
У молодых пациентов, особенно при наличии признаков симпатикото-нии (тахикардия, высокий сердечный выброс), а также у лиц более старшего возраста при наличии приступов стенокардии следует назначать р-адреноблокаторы длительного действия — атенолол в дозе 25— 100 мг/сут или бетаксолол (локрен) в дозе 10 — 40 мг/сут. При наклонности к брадикардии или недостаточном эффекте р-адреноблокаторов назначают антагонисты кальция пролонгированного действия — амлодипин (норваск), фелодипин (плендил, флодил), исрадипин (ломир) в дозе 5— 10 мг/сут в 1 —2 приема, изоптин-240 (240 — 480 мг в один —два приема).
Следует отметить, что блокада р-адренорецепторов может приводить к активации РААС (плазменной и тканевой), что в конечном счете обусловливает задержку натрия и воды. В связи с этим одновременно с р-ад-реноблокаторами или антагонистами кальция назначают небольшие дозы мочегонных препаратов — дихлотиазид (гипотиазид) в малых дозах (25 мг 1 — 2 раза в неделю натощак).
При неэффективности р-адреноблокаторов или антагонистов кальция, а также при наличии у больного гипертрофии левого желудочка в качестве базисного препарата назначают ингибиторы АПФ (эналаприл в дозе 2,5 — 20 мг/сут, рамиприл по 1,25 — 5 мг/сут, трандолаприл по 0,5 — 2 мг/сут, каптоприл по 25—100 мг/сут). Одновременно целесообразно добавлять небольшие дозы мочегонных препаратов.
При недостаточной эффективности базисного препарата одновременно можно применять два базисных препарата — р-адреноблокатор и антагонист кальция, ингибитор АПФ и антагонист кальция. Во всех случаях необходимо назначать небольшие дозы мочегонных средств. Комбинированное применение 2 — 3 препаратов оправдано вследствие существования так называемого «эффекта ускользания», когда полная доза препарата оказывается недостаточной для гипотензивного эффекта. Вероятно, «эффект ускользания» обусловлен тем, что подавление одного прессорного механизма ведет к активации другого.
Применение сопутствующих препаратов накладывает определенный отпечаток на проводимую терапию: при одновременном наличии у больного ИБС целесообразно в качестве базисного препарата назначать р-адреноблокатор; при сахарном диабете — ингибиторы АПФ; при застойной сердечной недостаточности — ингибитор АПФ и мочегонное; при суправент-рикулярной тахикардии — верапамил; при гиперурикемии — антагонист кальция и сн-адреноблокатор (доксазозин, празозин); при почечной недостаточности — ингибитор АПФ и петлевой диуретик (фуросемид, урегит).
При бронхоспастических реакциях, а также облитерирующих поражениях сосудов нижних конечностей не следует назначать р-адреноблока-торы. При хорошем эффекте от применения ангибиторов АПФ и развитии побочных явлений в виде сухого кашля рекомендуется назначать блокатор рецепторов к ангиотензину II — лозартан (козаар) в дозе 25 — 50 мг/сут.
Врач не должен стремиться к быстрому снижению АД, особенно у пожилых. При невысоких цифрах системного АД и выраженных головных болях показаны препараты барвинка (девинкан, винкатон, или винкапан). Для улучшения кровообращения в бассейне мозговых артерий дополнительно используют компламин (теоникол), кавитон и другие подобные препараты.
Применение всех гипотензивных средств при ГБ должно быть длительным — многие месяцы, а при необходимости и многолетним. Причиной временной отмены того или иного препарата может быть длительное снижение АД до желательного уровня.
Повышенная чувствительность или, напротив, толерантность к препарату и возникновение побочных явлений требуют его отмены и подбора другого препарата.
При ГБ со злокачественным течением используют комбинации трех или четырех препаратов «первого ряда», например:
♦ р-адреноблокатор + диуретик + ингибитор АПФ;
♦ р-адреноблокатор + диуретик + антагонист кальция + а-адреноблокатор.
В этой ситуации мочегонные (например, гипотиазид) следует применять ежедневно или через день.
Для повышения эффективности лечения в терапию дополнительно включают:
♦ простагландин Е2 (ПГЕ2), который вводят внутривенно капельно на фоне комбинированной терапии;
♦ нитропруссид натрия, который вводят под контролем АД;
♦ экстракорпоральные методы очистки крови — 2 — 3 процедуры гемосорбции; при развитии почечной недостаточности — гемодиализ; при отеках, резистентных к действию диуретиков, рекомендуется изолированная ультрафильтрация плазмы крови.
Ранее применявшиеся препараты раувольфии, назначаемые изолированно (резерпин, раунатин), а также в комбинациях с другими средствами (адельфан, кристепин, трирезид) в настоящее время не используются. Точно так же при систематической терапии не применяют кальциевые антагонисты короткого действия (нифедипин, коринфар), а также клофелин. Эти препараты используют для купирования гипертонических кризов.
Учитывая, что наиболее грозным осложнением ГБ является гипертонический криз, своевременная терапия его представляется весьма важной.
Главной целью проводимых мероприятий при гипертоническом кризе является быстрое снижение АД: диастолического до уровня примерно 100 мм рт.ст. (если энцефалопатия сопровождается судорогами, то их устраняют до начала противогипертензивного лечения внутривенным введением 10 — 40 мг диазепама в 5 % растворе глюкозы).
Выбор лекарственных препаратов, последовательность их введения определяются возрастом пациента, а также наличием осложнений (энцефалопатия, отек легких):
а) купирование неосложненного ГК у лиц молодого или среднего возраста: внутривенное введение 6—10 мл 1 % раствора дибазола или 1 мл 0,01 % раствора клофелина в 10 мл изотонического раствора хлорида натрия медленно; в случае отсутствия эффекта — 2 мл 0,25 % раствора дроперидола внутривенно или 1 мл 5 % раствора пентамина внутримышечно или внутривенно в изотоническом растворе хлорида натрия медленно (можно вводить повторно);
б) купирование неосложненного криза у лиц пожилого и старческого возраста: первый этап — прием клофелина (0,15 — 0,3 мг внутрь) или фуросемида (40 мг внутрь) последовательно или одномоментно; в случае отсутствия эффекта — дибазол (4 —б мл 1 % раствора) или клофелин (1 мл 0,01 % раствора).
В любом возрасте, если криз не купируется указанными препаратами при повторном их введении, показано капельное внутривенное введение 2 —4 мг 0,25 % раствора дроперидола;
в) купирование криза, осложненного энцефалопатией: в сочетании с дибазолом или клофелином вводят внутривенно 60 — 80 мг фуросемида; в случае отсутствия эффекта фуросемид вводят повторно в сочетании с дроперидолом;
г) купирование криза, осложненного отеком легких; внутривенно вводят пентамин в сочетании с морфином или дроперидолом; в случае отсутствия эффекта внутривенно вводят фуросемид со строфантином.
Если внезапные подъемы АД осложняются расслаиванием стенки аорты, необходимо быстро снизить систолическое давление до ПО — 115 мм рт.ст. Это достигается внутривенным введением арфонада в палате интенсивного наблюдения; одновременно консультируются с хирургом для решения вопроса о возможном оперативном вмешательстве.
Прогноз. При неосложненном течении и адекватной терапии больные длительно сохраняют трудоспособность. Соответствующее лечение может привести к длительной стабилизации процесса.
Профилактика. Первичная профилактика заключается в ограничении длительных воздействий неблагоприятных внешних факторов, способствующих возникновению заболевания. Вторичная профилактика включает диспансерное наблюдение и рациональную гипотензивную терапию.
 2015-05-10
2015-05-10 17487
17487
